
Roselyne Poznanski
Deux acteurs interviennent aujourd’hui dans le remboursement des soins de santé : l’assurance maladie obligatoire (ou « Sécu ») et l’assurance maladie complémentaire, individuelle ou d’entreprise (ou mutuelle). Pour les particuliers, il n’est jamais facile de se repérer : certains actes sont très bien pris en charge par le régime obligatoire, d’autres le sont moins ou pas du tout, laissant alors aux mutuelles le soin d’agir… Tout dépend de leurs garanties. Démonstration par l’exemple.
→ Accès direct au Comparateur mutuelles santé de Que Choisir
Nombre de consultations et de soins sont remboursés par l’assurance maladie obligatoire selon des bases de remboursement qui servent de référence et des taux de remboursement déterminés. Ces bases de remboursement (BR) sont également appelées tarifs de convention (TC) pour les actes effectués par des professionnels de santé conventionnés et tarifs de responsabilité (TR) pour les médicaments, appareillages et autres biens médicaux.
Sauf cas spécifiques (personnes souffrant d’une affection de longue durée par exemple), il y a systématiquement une différence entre la base de remboursement et le montant remboursé par l’assurance maladie. Cette différence est appelée ticket modérateur : elle est calculée sur la base du TC ou du TR, majoré des franchises, de la participation forfaitaire de 1 € et d’éventuels dépassements d’honoraires. Les complémentaires santé individuelles (ou collectives) prennent ensuite le relais.
Les contrats basiques se limitent au remboursement du ticket modérateur, c’est-à-dire à 100 % du TC ou du TR, remboursements de l’assurance maladie inclus, tous postes de soins confondus : pour l’optique ou les prothèses dentaires notamment, où les tarifs sont très éloignés des bases de remboursement de l’assurance maladie, les restes à charge sont donc très importants. Les contrats socles ANI dans le cadre de la généralisation des complémentaires santé à tous les salariés sont un peu plus généreux : pour les soins dentaires, leur prise en charge minimale doit atteindre 125 % du TC ou du TR et pour les équipements optiques, 100 € minimum.
Les contrats moyen et haut de gamme affichent des garanties plus élevées : avec 150 % du TC par exemple, leur remboursement équivaut à 50 % de plus que celui de l’assurance maladie (systématiquement inclus) ; avec 200 % du TC, il équivaut au double, soit 100 % de plus, et ainsi de suite. Ces garanties peuvent aussi être exprimées en forfaits par acte ou en forfaits annuels : ils viennent alors s’ajouter (dans la limite des dépenses effectuées) au remboursement de l’assurance maladie.
Pour des postes de soins courants, voici des exemples concrets de dépenses et des exemples réalistes de la façon dont elles peuvent être prises en charge.
Cas no 1 : spécialiste de secteur 2 adhérant au CAS
Assurance maladie obligatoire :
Base de remboursement = 28 €
Taux de remboursement = 70 %
Montant du remboursement = 18,60 € (19,60 € - 1 € de participation forfaitaire)
Complémentaire santé avec prise en charge à 200 % du TC :
Limite de remboursement = 28 € x 200 % = 56 € (plafonnée à 50 €, montant correspondant à la dépense réelle)
Montant du remboursement de l’organisme complémentaire d’assurance maladie (OCAM) = 50 € - 18,60 € - 1 € de participation forfaitaire = 30,40 €
Remboursement total (assurance maladie + OCAM) = 18,60 € + 30,40 € = 49 €.
Reste à charge = 1 €
Cas no 2 : spécialiste de secteur 2 n’adhérant pas au CAS
Assurance maladie obligatoire :
Base de remboursement = 23 €
Taux de remboursement = 70 %
Montant du remboursement = 15,10 € (16,10 € - 1 € de participation forfaitaire)
Complémentaire santé avec prise en charge à 125 % du TC (1) :
Limite de remboursement = 23 € x 125 % = 28,70 €
Montant du remboursement de l’organisme complémentaire d’assurance maladie (OCAM) = 28,70 € - 15,10 € - 1 € de participation forfaitaire = 12,60 €
Remboursement total (assurance maladie + OCAM) = 15,10 € + 12,60 € = 27,70 €
Reste à charge = 22,30 €
(1) La prise en charge des dépassements d’honoraires des médecins qui n’adhèrent pas au CAS est limitée à 225 % de la BRSS (base de remboursement de la Sécurité sociale) en 2016 pour les contrats responsables. Elle passera à 100 % en 2017.
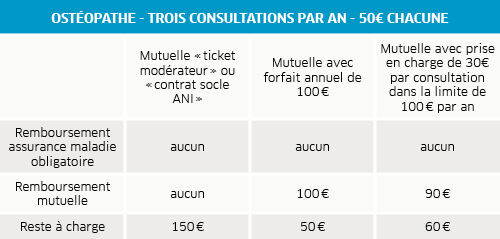
L’assurance maladie ne prend pas du tout en charge la consultation d’un ostéopathe. Il n’y a donc aucun tarif de référence. Seules les complémentaires santé (responsables ou non) peuvent éventuellement intervenir, sous forme de forfaits par consultation et/ou de forfaits annuels. Pour cela, elles exigent de plus en plus une prescription préalable du médecin traitant.
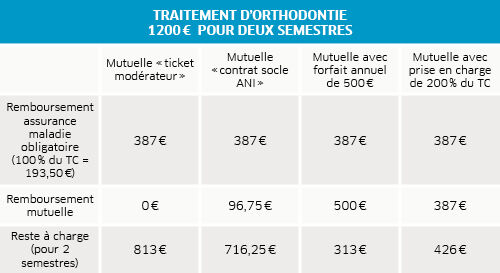
Les traitements d'orthodontie ou traitements d'orthopédie dento-faciale (ODF) peuvent être fixés librement par chaque orthodontiste. Ils sont pris en charge par l'assurance maladie obligatoire, mais uniquement sur accord préalable et si les soins sont commencés avant le 16e anniversaire. Le remboursement s’effectue à 100 % sur la base d’un tarif de convention (TC) de 193,50 € par semestre (6 semestres maximum), ce qui est très loin des tarifs pratiqués.
Les garanties d’une complémentaire individuelle sont le plus souvent exprimées en fonction du tarif de convention (150 %, 200 % du TC…), la prise en charge de l’assurance maladie étant incluse. Elles peuvent également être exprimées sous forme de forfaits : ils viennent alors s’ajouter au remboursement de l'assurance maladie.
Dans les contrats collectifs, la garantie peut également être exprimée en fonction du tarif de convention (100 %, 200 % du TC…), hors prise en charge de l’assurance maladie.
Dans le cadre de la généralisation de la complémentaire santé, les contrats « socle » doivent pour leur part prévoir une prise en charge d’au moins 125 % du TC, remboursement de l’assurance maladie inclus.
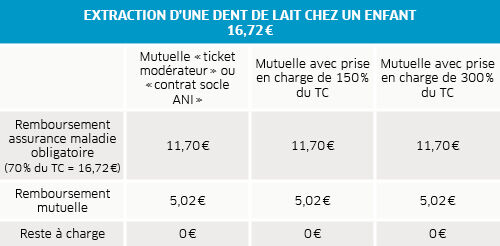
Les tarifs des soins dentaires (soins conservateurs et soins chirurgicaux) sont parfaitement encadrés par l’assurance maladie. Sauf exceptions (consultation en dehors des horaires habituels du cabinet, praticien disposant d’un droit à dépassement…), les chirurgiens-dentistes ne peuvent pas facturer de dépassements d’honoraires : ils doivent respecter les tarifs de convention (TC). Ces soins sont remboursés à 70 % par l’assurance maladie et la complémentaire santé prend en charge le ticket modérateur. Pour les soins réalisés par un chirurgien-dentiste, il n’y a pas de participation forfaitaire.
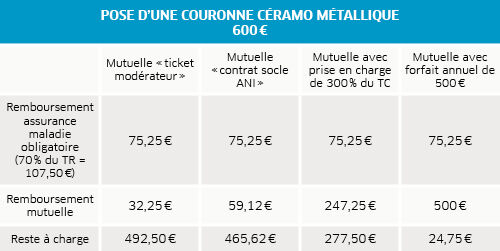
À l’inverse des soins conservateurs ou chirurgicaux, le prix d’une prothèse dentaire (couronne, bridge, implant) peut être librement fixé par chaque chirurgien-dentiste. Avant tout projet d’un montant supérieur à 70 €, un devis détaillé (avec lieu de fabrication de la prothèse notamment) est obligatoire. Certaines prothèses (couronne, bridge…) sont prises en charge à 70 % par l’assurance maladie sur la base de tarifs dits de responsabilité (TR) : ceux-ci restent très éloignés des prix pratiqués.
Pour les complémentaires, la prise en charge peut s’exprimer de deux façons : en fonction du tarif de convention (150 %, 200 % du TC…), déduction faite du remboursement par l’assurance maladie, ou sous forme d’un pourcentage et d’un forfait souvent annuel (100 % du TC + 500 € par exemple) qui viennent dans ce cas à la fois inclure le remboursement de l’assurance maladie et le majorer.
Dans le cadre de la généralisation de la complémentaire santé, les contrats « socle » doivent pour leur part prévoir une prise en charge d’au moins 125 % du TC, remboursement de l’assurance maladie inclus.
Pour que le reste à charge soit moins important, les OCAM ont passé de nombreux accords avec des professionnels de santé, dont les chirurgiens-dentistes, au travers de réseaux de soins : leurs tarifs, encadrés, y sont souvent moins chers et il est possible de bénéficier du tiers payant.
Enfin, pour inciter plus encore à se rendre chez un professionnel référencé, certaines mutuelles majorent désormais les remboursements de leurs patients qui font ce choix. Notre exemple ne tient pas compte de cette différence (qui peut atteindre le double voire le triple du remboursement usuel).
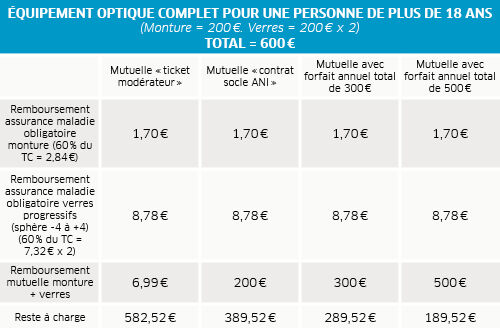
Les frais d’équipements optiques sont particulièrement visés par la nouvelle réglementation sur les contrats responsables. Au-delà du ticket modérateur, particulièrement faible et déconnecté des prix pratiqués, les complémentaires santé (individuelles ou collectives) responsables sont désormais soumises à un plancher et un plafond de prise en charge, variable selon la complexité des verres. Pour les corrections les plus faibles, ces limites respectives sont de 50 € à 470 €, monture incluse. Pour les corrections les plus fortes, elles sont de 200 € à 850 €, monture incluse. Pour la monture, la prise en charge est à chaque fois plafonnée à 150 €. Pour les contrats socle ANI, il existe des minimas de prise en charge : 200 € par équipement (monture + verres) pour l’exemple ci-dessous.
Dans les deux cas, les remboursements ne peuvent désormais avoir lieu que tous les 2 ans, sauf évolution de la vue ou équipements pour personnes de moins de 18 ans. Les personnes intolérantes aux verres progressifs peuvent néanmoins se faire rembourser une même année, 2 paires de lunettes à verres simples à la place d’une paire de lunettes à verres complexes. Enfin, avant tout projet, quel qu’en soit le montant, un devis détaillé est obligatoire.
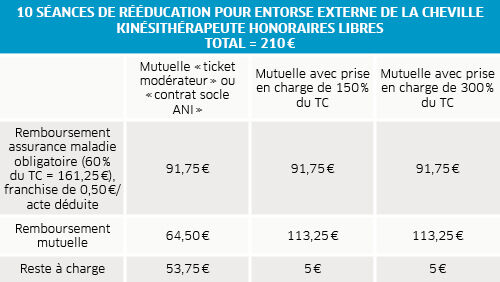
Pour être pris en charge par l’assurance maladie, les soins de kinésithérapie doivent avoir été prescrits par le médecin traitant ou par un spécialiste (chirurgien, rhumatologue…) dans le cadre du parcours de soins coordonnés. Pour certaines pathologies (14 au total), ou au-delà d’un certain nombre de séances, un accord préalable de l’assurance maladie est nécessaire pour la poursuite du traitement. Lorsque l’ordonnance ne précise pas le nombre de séances, c’est au kinésithérapeute de le faire. Le coût d’un acte est associé à une lettre clef (2,15 € en métropole pour le code AMS employé pour la rééducation des affections orthopédiques et rhumatologiques notamment) et surtout à un coefficient multiplicateur. Une franchise de 0,50 € par acte (plafonnée à 2 €/jour pour l’ensemble des actes paramédicaux) est déduite du remboursement de l’assurance maladie. Elle n’est pas remboursable par les contrats responsables. Si les soins sont effectués à domicile, une indemnité de déplacement peut être facturée en plus par le professionnel. Même chose s’ils ont lieu un dimanche ou un jour férié. Les kinésithérapeutes pratiquent rarement des dépassements d’honoraires, sauf en Île-de-France ou exigences particulières du patient (visite à domicile en dehors des horaires usuels de consultation par exemple).
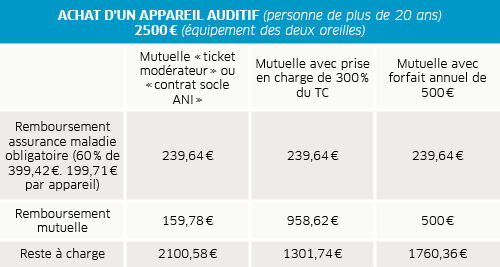
Le prix d’un appareillage auditif et de ses accessoires (écouteur, embout auriculaire…) peut être librement fixé par chaque audioprothésiste. Avant tout projet, la remise d’un devis normalisé (avec la marque, le modèle et les références commerciales de l’appareil notamment) et la remise de la fiche technique de l’appareil sont obligatoires.
Les prothèses auditives sont prises en charge par l’assurance maladie à deux conditions : elles doivent être délivrées sous prescription médicale et être mentionnées dans la liste des produits et prestations (LPP) remboursables. La prise en charge est alors de 60 % d’un tarif officiel qui reste en deçà des prix actuellement pratiqués. Leurs accessoires et les frais d’entretien ultérieurs font également l’objet de prises en charge par l’assurance maladie, à hauteur de 60 % sur la base de tarifs spécifiques. Aucune franchise ni participation n’est retenue.
Pour les complémentaires, la prise en charge peut s’exprimer de deux façons : en fonction des tarifs officiels (150 %, 200 % du TC…), déduction faite du remboursement par l’assurance maladie, ou sous forme d’un forfait, annuel ou par appareil, qui vient dans ce cas s’ajouter au remboursement déjà perçu de l'assurance maladie.
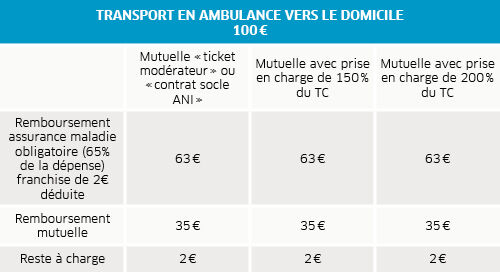
Pour être pris en charge par l’assurance maladie, si l’état de santé du patient le justifie, le transport doit être prescrit par un médecin. Parfois, il est soumis à un accord préalable (transport de longue distance…). La prise en charge de l’assurance maladie est généralement de 65 % du montant de la dépense. Le cas échéant, il est parfois possible de bénéficier du tiers payant.
Il existe de nombreux cas pour lesquels l’assurance maladie intervient à 100 % : transfert d’un patient hospitalisé entre deux établissements pour la réalisation d’un acte coûteux, transport d'urgence en cas d'hospitalisation au cours de laquelle est effectué un acte coûteux, transport d’une personne reconnue en ALD (affection longue durée) exonérante…
Une franchise médicale spécifique de 2 € par trajet est défalquée, soit 4 € pour un aller-retour. Cette franchise est plafonnée à 4 € par jour et entre dans le plafond annuel des franchises de 50 € par an et par personne. Les complémentaires santé responsables ne la prennent pas en charge : elle est donc soit directement déduite du montant remboursé par l’assurance maladie, soit récupérée sur un remboursement ultérieur lorsque la prise en charge a été de 100 %. Elle concerne toutes les personnes transportées, sauf les moins de 18 ans, les bénéficiaires de la CMU-C, de l’ACS et les femmes enceintes sous certaines conditions.
→ Accès direct au Comparateur mutuelles santé de Que Choisir

Roselyne Poznanski





La force d'une association tient à ses adhérents ! Aujourd'hui plus que jamais, nous comptons sur votre soutien. Nous soutenir

Recevez gratuitement notre newsletter hebdomadaire ! Actus, tests, enquêtes réalisés par des experts. En savoir plus
